Ostra białaczka limfoblastyczna
| lymphadenosis leucaemica acuta | |
 Aspirat szpiku barwiony metodą Wrighta od pacjenta z ostrą białaczką limfocytarną z komórek prekursorowych B | |
| Klasyfikacje | |
| ICD-10 | C91.0 |
|---|---|
| ICDO | M9835/3 |
| DiseasesDB | 195 |
| MeSH | D054198 |
Ostre białaczki/chłoniaki limfoblastyczne[1], OBL, ALL (od ang. acute lymphoblastic leukemia), LLA (od ang. leucaemia lymphoblastica acuta, lymphadenosis leucaemica acuta) – grupa chorób nowotworowych linii limfoidalnej komórek krwi, w której dochodzi do rozwoju ogromnej liczby niedojrzałych limfocytów[2]. Komórki te to prekursory limfocytów B lub T (limfoblasty), które w wyniku nadmiernego rozrostu zajmują najczęściej szpik i krew (nazywane są wtedy białaczkami), rzadziej węzły chłonne i inne tkanki pozawęzłowe (nazywane są wtedy chłoniakami)[1]. Do głównych objawów należą: uczucie zmęczenia, blade zabarwienie skóry, gorączka, bardzo łatwe siniaczenie i wydłużone krwawienie, powiększone węzły chłonne, wątroba i śledziona i ból kości i stawów[2]. Ponieważ jest to białaczka ostra, ALL postępuje bardzo szybko i nieleczona kończy się śmiercią w ciągu tygodni lub miesięcy[3]. Jest najczęstszą białaczką u dzieci, pojawia się najczęściej między drugim a piątym rokiem życia[4].
Liczba leukocytów może być prawidłowa, niższa lub wyższa od normy, a w rozmazie 90–95% stanowią limfocyty.
Leczenie
Podstawową metodą leczenia ALL jest chemioterapia. Leczenie odbywa się w specjalistycznym ośrodku hematologicznym. Odpowiedź na leczenie cytostatykami jest bardzo dobra, szczególnie u dzieci (ok. 70-80% wyleczeń). Leczenie ALL składa się z 4 etapów i trwa łącznie ok. 3 lat. Protokół leczenia chorych z ALL zależy od kwalifikacji do grup zaawansowania na podstawie objawów klinicznych, wyników badań diagnostycznych i reakcji na wstępne leczenie. W przypadku ALL u dzieci od 2002 roku w Europie stosowany jest protokół ALL-IC (trzy grupy ryzyka: SR – standard risk, ryzyko standardowe, IR – intermediate risk, ryzyko pośrednie, HR – high risk, wysokie ryzyko).
Ogólny schemat leczenia[5]:
- I etap: leczenie indukujące (indukcja remisji), mające na celu osiągnięcie prawidłowego stanu psychicznego i fizycznego dziecka, prawidłowego mielogramu oraz obrazu krwi obwodowej i płynu mózgowo-rdzeniowego. Na tym etapie pełną remisję choroby uzyskuje się u 97–98% dzieci. Stosowane są:
- winkrystyna
- antracykliny (daunorubicyna lub doksorubicyna)
- L-asparaginaza
- glikokortykosterydy (prednizon, deksametazon)
- leczenie wspomagające, w tym profilaktyka zakażeń, nefropatii moczanowej i leukostazy (w białaczkach hiperleukocytarnych) oraz podawanie koncentratu krwinek czerwonych przy niedokrwistości
- II etap: leczenie konsolidujące (konsolidacja remisji), trwające kilka kolejnych miesięcy, w celu redukcji resztkowych komórek białaczkowych:
- cyklofosfamid
- arabinozyd cytozyny
- metotreksat, podawany w dużych dawkach
- 6-merkaptopuryna
- 6-tioguanina
- zakończenie tzw. reindukcją (powtórzeniem zestawu leków z I etapu)
- III etap: profilaktyka lub leczenie zajęcia OUN:
- duże dawki metotreksatu (do płynu mózgowo-rdzeniowego jako profilaktyka zajęcia ośrodkowego układu nerwowego) w monoterapii lub razem z arabinozydem cytozyny i prednizonem
- (Radioterapię mózgowia obecnie zarzucono z powodu skutków ubocznych u pacjentów ze wstępnym zajęciem OUN lub z T-ALL.)
- IV etap: leczenie podtrzymujące, przez co najmniej 2 lata od rozpoznania ALL (nie jest wymagana hospitalizacja):
- 6-merkaptopuryna doustnie
- metotreksat okresowo (najczęściej raz w tygodniu).
Cytogenetyka i rokowanie
Cytogenetyka jest badaniem charakterystycznych, dużych zmian w chromosomach komórek nowotworowych, które zyskuje coraz większe znaczenie w określeniu rokowania w ALL.[6] Najlepsze rokowanie mają dzieci w wieku 2-10 lat. Po intensywnej chemioterapii w 80% uzyskuje się wyleczenie. Do niekorzystnych czynników należą[7]:
- płeć męska
- wiek poniżej 2 lub powyżej 10 r.ż.
- wysoka leukocytoza w chwili rozpoznania
- brak remisji po 28 dniach chemioterapii.
| Zmiana cytogenetyczna | Kategoria ryzyka |
|---|---|
| chromosom Philadelphia | Złe rokowanie |
| t(4;11)(q21;q23) | Złe rokowanie |
| t(8;14)(q24.1;q32) | Złe rokowanie |
| Złożony kariotyp (więcej niż 4 nieprawidłowości) | Złe rokowanie |
| Niska hipodiploidia lub prawie triploidia | Złe rokowanie |
| Wysoka hiperdiploidia | Dobre rokowanie |
| del(9p) | Dobre rokowanie |
Dodatkowe zdjęcia
-
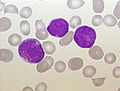 ALL, obwodowa krew dziecka, barwienie Pappenheima, powiększenie x100
ALL, obwodowa krew dziecka, barwienie Pappenheima, powiększenie x100 -
 rozmaz szpiku (duże powiększenie) od pacjenta z ALL
rozmaz szpiku (duże powiększenie) od pacjenta z ALL -
 rozmaz szpiku od pacjenta z ALL
rozmaz szpiku od pacjenta z ALL
Zobacz też
Przypisy
- ↑ a b JerzyJ. Hołowiecki JerzyJ., Ostre białaczki limfoblastyczne (ALL) [online], mp.pl, 6 sierpnia 2018 [dostęp 2020-06-13] .
- ↑ a b Childhood Acute Lymphoblastic Leukemia Treatment [online], www.cancer.gov, 11 maja 2020 [dostęp 2020-06-13] (ang.).
- ↑ Bradley S.B.S. Marino Bradley S.B.S., Katie S.K.S. Fine Katie S.K.S., Blueprints pediatrics, wyd. 6, Filadelfia, ISBN 978-1-4511-1604-5, OCLC 793572210 [dostęp 2020-06-13] .
- ↑ Stephen P.S.P. Hunger Stephen P.S.P., Charles G.Ch.G. Mullighan Charles G.Ch.G., Acute Lymphoblastic Leukemia in Children, „"The New England Journal of Medicine"”, 373 (16), 2015, s. 1541–1552, DOI: 10.1056/NEJMra1400972, ISSN 1533-4406, PMID: 26465987 [dostęp 2020-06-13] .
- ↑ Antoni Dyduch (red.): Pediatria. T. 2. Katowice: ŚUM, 2009, s. 79–80. ISBN 978-83-7509-117-5.
- ↑ Moorman A, Harrison C, Buck G, Richards S, Secker-Walker L, Martineau M, Vance G, Cherry A, Higgins R, Fielding A, Foroni L, Paietta E, Tallman M, Litzow M, Wiernik P, Rowe J, Goldstone A, Dewald G. Karyotype is an independent prognostic factor in adult acute lymphoblastic leukemia (ALL): analysis of cytogenetic data from patients treated on the Medical Research Council (MRC) UKALLXII/Eastern Cooperative Oncology Group (ECOG) 2993 trial. „Blood”. 109 (8), s. 3189–3197, 2007. PMID: 17170120.
- ↑ Robbins, Vinay Kumar, Abbas Aboul, Aster Jon: Patologia. Wyd. II. Wrocław: Elsevier Urban & Partner, 2014, s. 473. ISBN 978-83-7609-903-3.
Bibliografia
- Jerzy Hołowiecki: Białaczki ostre. W: Andrzej Szczeklik (red.): Choroby wewnętrzne. T II. Kraków: Medycyna Praktyczna, 2006, s. 1477–1482. ISBN 83-7430-069-8.
 Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
- Britannica: topic/acute-lymphocytic-leukemia
- NE.se: all-(2)













